
Muito além da dor de dente
O sintoma, que atinge 27% da população adulta, muitas vezes requer atendimento multidisciplinar, o que aumenta a responsabilidade do cirurgião-dentista nos dias de hoje, tanto no diagnóstico quanto no tratamento das dores orofaciais
A dor é um sintoma comum em inúmeras doenças, assim como uma das principais razões que levam as pessoas a buscar atendimento em saúde. Não poderia ser diferente no caso das dores orofaciais, que segundo a definição da Sociedade Brasileira de Disfunção Temporomandibular e Dor Orofacial, são aquelas associadas a tecidos moles e mineralizados (pele, vasos sanguíneos, ossos, dentes, glândulas ou músculos) da cavidade oral e da face, nas quais a atuação do cirurgião-dentista é crucial e frequente em todas as idades. Dados da última Pesquisa Nacional de Saúde Bucal, de 2010, mostram que, nos seis meses anteriores ao levantamento, 24,6% das crianças de até 12 anos tiveram dor de dente. Entre os jovens de 15 a 20 anos, a taxa foi similar, 24,7%. Já entre os adultos, 27,5% apresentaram a queixa, contra 10% dos idosos, por conta do percentual maior de perda dentária nessa faixa etária.
Até pouco tempo, a saída para a maioria dos casos de dores de dente era a remoção cirúrgica do elemento dentário. Por esse motivo, eram raras as pessoas idosas que não usavam dentaduras. “O dente é um órgão que faz parte de uma ‘engrenagem’. À medida que aumentou o conhecimento do profissional da Odontologia a respeito desse complexo sistema, ele percebeu que não bastava, literalmente, remover o mal pela raiz”, afirma a cirurgiã-dentista Luci Mara França Correia, mestre em Disfunção Temporomandibular e Dor Orofacial e vice-presidente da Sociedade Brasileira para Estudo da Dor (SBED).
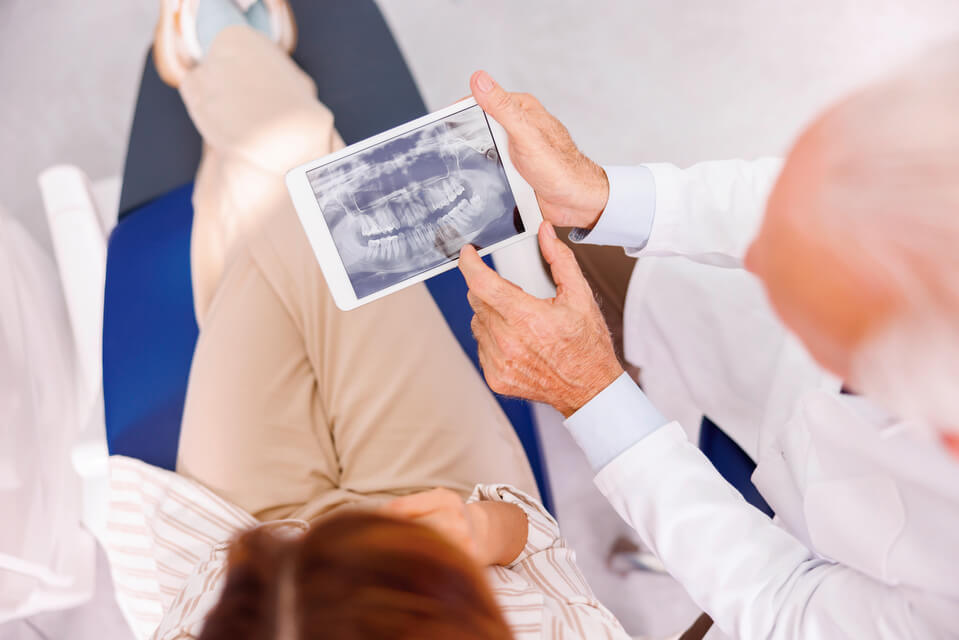
Ainda hoje, as principais causas das dores orofaciais são as alveolodentárias, ou seja, aquelas relacionadas aos dentes e tecidos de suporte, como cáries, fraturas e inflamações da polpa e periodontite. Na sequência, vêm as dores musculoesqueléticas, conhecidas por disfunções temporomandibulares (DTMs), as dores neuropáticas (DNs), como a neuralgia do trigêmeo, e as demais neuralgias. O cirurgião-dentista João Paulo Tanganeli, vice-diretor do Departamento de Disfunção Temporomandibular e Dor Orofacial da Associação Paulista de Cirurgiões-Dentistas (APCD), compara a dor orofacial ao alarme de um automóvel. “Ele pode ser acionado por um invasor, mas às vezes também dispara sem motivo aparente. Da mesma forma, muitas dores não estão ligadas a lesões e doenças, e sim a mecanismos do sistema nervoso central”, explica.
Como exemplo, Tanganeli cita as hiperalgesias, DNs que são respostas exacerbadas a estímulos que normalmente provocam dor, e as alodinias, DNs que, ao contrário, são respostas a estímulos que normalmente não provocam dor (como um toque suave no rosto). Outra doença que pode confundir os cirurgiões-dentistas, segundo Luci Mara, da SBED, é a sinusite. “A dor é tão intensa que o paciente chega a solicitar a extração do dente. Embora a sintomatologia apareça na boca, nesse caso, o problema está no seio maxilar”, afirma a especialista. Sendo assim, além de não resolver todas as causas das dores de dente, a extração inadequada pode causar problemas, de perda de volume ósseo a desequilíbrio na oclusão dentária, ou, pior ainda, postergar o diagnóstico de algo mais grave, como câncer. “O cirurgião-dentista tem de investigar a dor como se fosse um detetive”, recomenda Tanganeli, da APCD.
MUDANÇA DE PARADIGMAS
Esse novo olhar mudou paralelamente ao surgimento da especialidade em DTM e dor orofacial, há cerca de duas décadas. De lá para cá, novas tecnologias e pesquisas revolucionaram o diagnóstico e o tratamento da dor. Aqui se incluem tomografias computadorizadas cada vez mais detalhadas, com reconstruções em 3-D, e ressonâncias magnéticas. Já em relação ao tratamento da dor, além de novos fármacos convencionais, a novidade é a utilização de canabinoides para dores crônicas, assim como de luzes LED ou laser (terapia conhecida como biofotônica). As DTMs também podem ser combatidas com bloqueio anestésico, dry needling (agulhamento seco), viscossuplementação nas articulações e até mesmo técnicas de biofeedback, que consistem em ajudar o paciente na autopercepção corporal.
Tudo isso impulsionou também a atuação do cirurgião-dentista fora das clínicas, tornando-o mais relevante em equipes multidisciplinares de hospitais, entidades médicas e universidades. “Não existe profissional mais capacitado para o diagnóstico da dor orofacial do que o cirurgião-dentista, pois o nosso conhecimento sobre anatomia, musculatura e função da face é amplo, o que faz toda a diferença”, opina Luci Mara, da SBED. Ela própria foi testemunha de um caso em que a avaliação de um CD mudou o rumo do tratamento de um paciente com diagnóstico de neuralgia do trigêmeo, já com a cirurgia marcada. Ao solicitar novos exames, incluindo uma simples radiografia panorâmica, o profissional observou que a causa do problema era uma infecção dental que poderia ser resolvida com um tratamento endodôntico.

Uma revisão sistemática feita pelo cirurgião-dentista José Tadeu Tesseroli de Siqueira, doutor em farmacologia e ex-coordenador técnico dos cursos de Aprimoramento, Especialização e Residência em Odontologia Hospitalar do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (FMUSP), mostrou que a presença do CD tanto no hospital geral quanto em equipes multidisciplinares de tratamento da dor contribui para o diagnóstico diferencial e para o tratamento das afecções e doenças específicas da sua área de atuação, assim como, na fase de reabilitação, para devolver a condição estrutural e funcional da face, o que se traduz em melhora na qualidade de vida do paciente. “Hoje, o diálogo é de igual para igual, e temos todo o respeito da classe médica”, garante Tanganeli, da APCD.
Mas essa troca de conhecimento com profissionais de saúde de outras áreas, incluindo neurologistas, otorrinolaringologistas, psicólogos e fisioterapeutas, entre outros, também pode ser útil no dia a dia do consultório. Um exemplo é a abordagem das DTMs de origem muscular, que podem ser tratadas com a ajuda de fisioterapia. Além disso, cada vez mais estudos comprovam a relação da saúde mental com as dores orofaciais.
LEGADO DE TRAGÉDIAS
Uma pesquisa da Faculdade de Medicina da Universidade Federal de Minas Gerais (UFMG), liderada pela cirurgiã-dentista Paula Mendes, observou a associação entre saúde mental e bucal em sobreviventes de uma tragédia usando a dor nos dentes como variável de interesse. Para tanto, a pesquisadora analisou 225 indivíduos (de 18 a 90 anos) diretamente expostos ou atingidos pelo rompimento de uma barragem de rejeitos em Mariana (MG), em 2015.
Os dados foram coletados dois anos após o desastre, em 2017, e mesmo assim impressionam. Além de apontarem elevada prevalência de dor nos dentes, quando comparados aos dados da população brasileira em geral, constatou-se que o sintoma piorava quando associado à insatisfação dentária, ao transtorno de ansiedade generalizada e à falta de suporte social.
As pessoas atingidas que sobreviveram ao rompimento da barragem e foram diagnosticadas com transtorno de ansiedade generalizada, por exemplo, tinham 2,5 vezes mais risco de apresentar dor nos dentes. A probabilidade de sofrer com o problema depois da tragédia aumentou em 4% para cada ponto na escala de insatisfação com o suporte social. “Provavelmente porque os moradores da região, além de perder suas casas, perderam suas redes de apoio depois do desastre”, alega Paula.
Como se tratava de uma pesquisa original, a cirurgiã-dentista adaptou um questionário utilizado anteriormente em um trabalho com os sobreviventes do acidente nuclear de Fukushima, no Japão. Mas, se uma tragédia como o rompimento de uma barragem ou o derretimento de um reator nuclear parecem cenários distantes da realidade da maioria, a autora do estudo observa que a pandemia de Covid-19 também deixou sequelas semelhantes na população. “Assim como em um desastre ambiental, as pessoas passaram por uma mudança súbita na rotina e, uma vez isoladas por causa da quarentena, perderam suas redes de apoio. O resultado da tensão constante foi o aumento dos casos de DTMs e bruxismo, entre outros problemas, uma vez que a boca faz parte de um ‘combo’”, compara Paula. O crescimento dos índices de dores orofaciais em virtude do estresse provocado pela situação de pandemia foi notado em diversos estudos feitos no decorrer dela, como em uma pesquisa realizada pela Universidade de Tel Aviv, em Israel, em parceria com duas instituições de ensino polonesas, e publicada no Journal of Clinical Medicine em 2020.
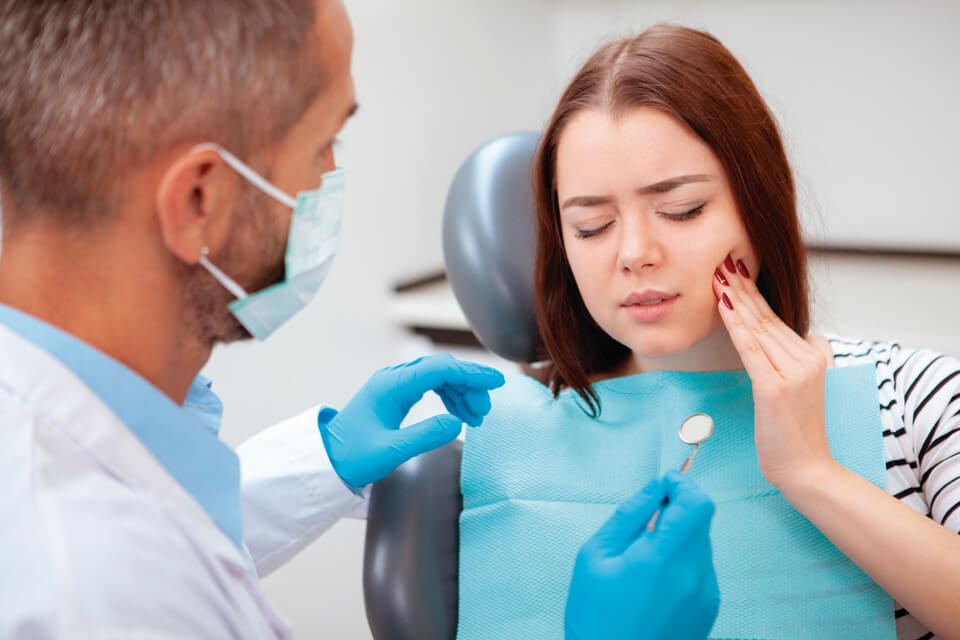
Para a cirurgiã-dentista Paula Mendes, entretanto, a experiência pandêmica deixou um legado positivo ao tornar mais evidente a ligação entre saúde bucal e mental. “Atualmente, o profissional tem mais consciência de que a pergunta ao paciente deve ir além do ‘onde dói?’, estendendo-se para o contexto em que ele está inserido”, justifica.
ACOLHIMENTO
Como deve ser então a abordagem do cirurgião-dentista diante das queixas de dor, considerando o cenário atual? Na prática diária, segundo a cirurgiã-dentista Luci Mara, vice-presidente da SBED, a avaliação clínica – com anamnese completa e direcionada, seguida de exame físico – é ainda soberana. Para os casos mais complexos, recomenda-se que o profissional solicite exames complementares (laboratoriais e de imagem) e/ou encaminhe o paciente para um especialista em dor orofacial.
A especialista destaca que os protocolos mais utilizados hoje são: Diagnostic Criteria for Temporomandibular Disorders (DC/TMC), de 2014; Diretriz da Academia Americana de Dor Orofacial, de 2013, e International Classification of Orofacial Pain (ICOP), de 2020. Vale reforçar que queixas recorrentes, como as que acontecem em certas DTMs, exigem avaliação aprofundada, incluindo a análise de fatores físicos, psicossociais e comportamentais.
A despeito de todos os avanços tecnológicos e acadêmicos, ainda há resistência e preconceito de alguns profissionais tanto em relação ao atendimento de forma mais humanizada do paciente quanto ao trabalho em conjunto com diversas especialidades de saúde. Luci Mara ressalta, porém, que a concepção de que o profissional da Odontologia cuida só dos dentes está defasada. “É preciso lembrar que existe um ser humano por trás da dor”, conclui.
Sem dentes, mas com dor
Não é incomum que um paciente edêntulo sinta dor no local do dente que foi extraído. A situação é semelhante à das dores-fantasmas que ocorrem em pessoas amputadas. Sendo assim, mesmo que o dente não esteja mais ali, os nervos ainda podem enviar sinais de dor para o cérebro, uma resposta típica de quando o organismo percebe que algo está anormal. Mas o sintoma também pode ser resultante de outros mecanismos do sistema nervoso central. Por isso, em primeiro lugar, o mais importante é acolher a dor do paciente, e a partir daí realizar o diagnóstico e o tratamento adequado.

Saiba mais:
- De Leeuw R, Klasser GD. Orofacial pain: guidelines for assessment, diagnosis and management. 5a ed. Chicago: Quintessence Publishing; 2013.
- Emodi-Perlman A, Eli I, Smardz J, Uziel N, Wieckiewicz G, Gilon E, et al. Temporomandibular disorders and bruxism outbreak as a possible factor of orofacial pain worsening during the COVID-19 pandemic-concomitant research in two countries.
J Clin Med. 2020;9(10):3250. doi: 10.3390/jcm9103250. PMID: 33053640. - medicina.ufmg.br. Estudo identifica prevalência elevada de dor de dente em vítimas da barragem do Fundão [Internet]. Belo Horizonte: Universidade Federal de Minas Gerais, Faculdade de Medicina; 2020 Nov 03 [acesso em: 15ago.2022]. Disponível em: https://www.medicina.ufmg.br/estudo-identifica-prevalencia-elevada-de-dor-de-dente-em-vitimas-da-barragem-do-fundao/.
- Pigg M, Nixdorf DR, Law AS, Renton T, Sharav Y, Baad-Hansen L, List T. New international classification of orofacial pain: what is in it gor endodontists? J Endod. 2021 Mar;47(3):345-57. doi: 10.1016/j.joen.2020.12.002. Epub 2020 Dec 16. PMID:
33340605. - Schiffman E, Ohrbach R, Truelove E, Look J, Anderson G, Goulet JP, et al. Diagnostic Criteria for Temporomandibular Disorders (DC/TMD) for clinical and research applications: recommendations of the International RDC/TMD Consortium Network and Orofacial Pain Special Interest Group. J Oral Facial Pain Headache. 2014;28(1):6-27. doi: 10.11607/jop.1151. PMID: 24482784.
- De Siqueira JTT. Dor orofacial: o papel da Odontologia. Experiência em um hospital geral. JBA. 2001 Abr/Jun:1(2):158-64.
- American Academy of Orofacial Pain [Internet]. Oceanville (NJ): American Academy of Orofacial Pain [acesso em 15ago.2022]. Disponível em: https://aaop.org.
