
O que devemos levar em consideração para evitar falhas em implantes?
Conhecer as fases do processo é um bom começo para identificar suas possíveis fragilidades e construir uma estratégia eficaz
Emerson Nakao
Rodolfo Francisco Haltenhoff Melani
O sucesso de qualquer abordagem terapêutica em Odontologia começa com um planejamento bem estruturado e lógico, além do estabelecimento de objetivos claros e factíveis com a situação do paciente e o grau de complexidade do caso. E isso não é diferente quando nos referimos aos implantes. Analisando isoladamente, o procedimento cirúrgico em si não é complexo nem demorado, o que o torna atrativo tanto para os cirurgiões-dentistas como para os pacientes. Entretanto, ele só é simples e previsível se resulta de um planejamento com essas características.
Embora os implantes tenham altas taxas de sucesso, que eram estimadas em 85% na década de 1980 e hoje estão perto de 99%, falhas relacionadas à cirurgia e à prótese podem acontecer. Por isso, compreender as fases do processo é um bom começo, para que se possa identificar as possíveis fragilidades dos elos dessa corrente e construir uma estratégia eficaz que conduza o tratamento ao sucesso.
Segundo Esposito,1 podemos entender que a fase cirúrgica de um tratamento com implantes tem dois momentos distintos, sequenciais, mas interligados: a fixação primária, que acontece na instalação do implante durante o torque para estabilizá-lo firmemente ao substrato ósseo; e a secundária, a osseointegração propriamente dita, que ocorrerá nas semanas seguintes até que ele esteja pronto para a ativação, ou seja, para receber e suportar/dissipar cargas oclusais por meio de uma prótese.
Ainda nesse estudo, o autor estabelece que as falhas relacionadas aos dois momentos podem ser chamadas de precoces e acontecem até um curto espaço de tempo após a instalação da prótese, sendo consideradas como implantes que não osseointegraram. Quando ocorrem após esse limite, são chamadas de tardias. Mas vale lembrar que um implante osseointegrado instalado não deve apresentar problemas por muitos anos. Nesses casos, algo interferiu na osseointegração já consolidada. Perceba que nessa cronologia, não existe uma delimitação precisa. Um estudo que acompanhou a perda óssea de 4.971 implantes por 15 anos, em intervalos de 6 meses,2 pode trazer uma melhor ideia a respeito dessa temporalidade.
Nos dias de hoje, o que mais chama a atenção nesse estudo não é o espaço amostral nem o tempo de acompanhamento, mas o resultado: cerca de 90% desses implantes se mostraram bem-sucedidos entre o período de 10 e 15 anos. Considerando que eles foram instalados por volta de 1985, percebe-se que tanto os materiais quanto as técnicas já eram suficientes para produzir resultados eficazes e seguros de longo prazo. Levando em conta os expressivos avanços tecnológicos e científicos que ocorreram nesses últimos 37 anos, faz sentido concluir que essa taxa de sucesso certamente aumentou, algo desejável sob todos os pontos de vista.
Estudos de longa duração,3,4,5 empregando a mesma metodologia, apontam ser mais comum a perda de implantes na fase que antecede a instalação da prótese e sugerem que as causas podem estar ligadas a decisões equivocadas de indicação, planejamento e/ou execução. Nesse contexto, um estudo retrospectivo6 de 30.959 implantes concluiu que fatores como pertencer ao sexo masculino, ser idoso, ter a região anterior da mandíbula como local de instalação de implantes, fazer uso de enxerto ósseo e utilizar implantes curtos estão relacionados a perdas de implantes.

Outros pesquisadores correlacionaram como possíveis fatores de risco de falha precoce e tardia do implante a idade, o gênero, tabagismo,6 tipo de edentulismo, qualidade e volume ósseo,7 localização do implante, diâmetro, comprimento,8 fatores imunológicos e vários fatores sistêmicos de doenças.9
Embora o estudo se destaque pelo número de implantes analisados, esses dados devem ser interpretados com responsabilidade, considerando como foram obtidos ou como podem repercutir na prática diária. Primeiro, não quer dizer que se deve entender esses fatores como contraindicações absolutas. Mas sim como riscos a serem levados em conta durante a elaboração do plano de tratamento e algo a ser informado e discutido com o paciente, o que é parte do processo conhecido como consentimento esclarecido. Ressalta-se que, mesmo que isso tenha sido citado na literatura, ainda há incertezas quanto a predizer algum impedimento relacionado ao gênero do paciente. Tampouco se pode considerar que só existem tais fatores.
O que podemos afirmar é que tal impedimento está mais ligado a um aspecto comportamental do ser humano, não importando a raça, gênero ou faixa etária do paciente (fator também citado por um estudo retrospectivo de 11 anos).7 A falta de uma higiene bucal adequada que leva a um desequilíbrio microbiológico do meio ambiente bucal (disbiose), seja por falta de orientação, seja por falta de recursos ou de condições motoras, é reconhecidamente um fator de risco ao sucesso de qualquer intervenção. Esse é o motivo pelo qual doenças bucais se desenvolveram e levaram à perda do dente e à necessidade de um implante, e será também a razão para o desenvolvimento da doença perimplantar.
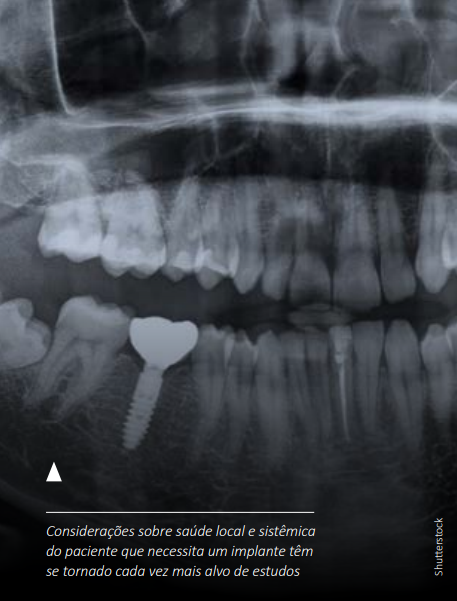
Além disso, por questões metodológicas, não foram consideradas condições periodontais (grau de higiene bucal), o tabagismo8 e o tratamento para pacientes oncológicos, que representam alto risco para o sucesso de uma cirurgia de implantes, assim como a diabetes e a osteoporose, ou seja, condições sistêmicas que não necessariamente representam contraindicações absolutas,9 mas que requerem melhor compreensão científica de como podem comprometer ou efetivamente comprometem o desfecho
desse procedimento.10
As considerações sobre a saúde local e sistêmica do paciente, uma vez estabelecida a necessidade e a viabilidade de um implante, têm se tornado cada vez mais alvo de estudos. Isso faz sentido, já que é notável o registro dos avanços da ciência dos materiais e das técnicas cirúrgicas.7
Concluída essa etapa, o cirurgião-dentista pode fazer uso do planejamento reverso, que é uma ferramenta útil para definir tanto a viabilidade técnica do tratamento quanto o passo a passo do processo, diminuindo as chances de tomar decisões equivocadas durante a execução do plano de tratamento. Trata-se de vislumbrar o fim do tratamento, de forma analógica ou digital, podendo ser aplicada na fase cirúrgica e protética. Por meio desse planejamento, é possível estabelecer com certa precisão dimensões importantes na reabilitação, como a largura, o comprimento e a altura do espaço protético, além de prever e programar ações em casos de inclinações ou extrusões dentárias. A combinação de exames de imagem (como fotografias, radiografias e tomografias), e softwares de reconstrução de imagens tomográficas digitais que auxiliem a simular situações clínicas e modelos de estudo com enceramento diagnóstico (analógico ou digital) fornecerá uma visão bem consistente do final do tratamento e do que será preciso para chegar a ele.
Embora o implante dentário seja considerado um marco revolucionário na Odontologia, pela sua praticidade, simplicidade de conceito, rapidez e previsibilidade de resultado, ele não pode ser aplicado como a solução para todos os problemas de reabilitação dentária, e sim como mais uma alternativa no repertório reabilitador para solucionar casos de perda dentária, unitária ou múltipla.
Trata-se de uma alternativa com muitos atrativos, como os listados anteriormente, mas, embora pareça mais simples do que viabilizar uma recuperação tradicional, que envolve mais procedimentos, é indiscutivelmente mais elaborada, o que não significa, entretanto, que seja normal condenar dentes sem esgotar todas as opções terapêuticas cabíveis para reabilitá-lo.
SAIBA MAIS
- Dutta SR, Passi D, Singh P, Atri M, Mohan S, Sharma A. Risks and complications associated with dental implant failure: Critical update. Natl J Maxillofac Surg. 2020 Jan-Jun;11(1):14-19. doi: 10.4103/njms.NJMS_75_16. PMID: 33041571.
- Rokaya D, Srimaneepong V, Wisitrasameewon W, Humagain M, Thunyakitpisal P. Peri-implantitis update: risk indicators, diagnosis, and treatment. Eur J Dent. 2020;14(4):672-82. doi: 10.1055/s-0040-1715779. PMID: 32882741.
- Antoun H, Karouni M, Abitbol J, Zouiten O, Jemt T. A retrospective study on 1592 consecutively performed operations in one private referral clinic. Part I: Early inflammation and early implant failures. Clin Implant Dent Relat Res. 2017 Jun;19(3):404-12. doi: 10.1111/cid.12477. Epub 2017 Feb 10. PMID: 28185409.
REFERÊNCIAS
- Esposito M, Hirsch JM, Lekholm U, Thomsen P. Biological factors contributing to failures of osseointegrated oral implants. (II). Etiopathogenesis. Eur J Oral Sci. 1998 Jun;106(3):721-64. doi: 10.1046/j.0909-8836..t01-6-.x. PMID: 9672097.
- Snauwaert K, Duyck J, van Steenberghe D, Quirynen M, Naert I. Taxa de falha dependente do tempo e perda óssea marginal de próteses apoiadas por implante: um estudo de acompanhamento de 15 anos. Clin Oral Investig. 2000 Mar;4(1):13- 20. doi: 10.1007/s007840050107.
- Adell R, Lekholm U, Rockler B, Brånemark PI. A 15-year study of osseointegrated implants in the treatment of the edentulous jaw. Int J Oral Surg. 1981;10(6):387–416. doi: 10.1016/s0300-9785(81)80077-4. PMID: 6809663.
- Zarb GA, Schmitt A. The longitudinal clinical effectiveness of osseointegrated dental implants: the Toronto Study. Part II: The prosthetic results. J Prosthet Dent. 1990;64(1):53–61. doi: 10.1016/0022-3913(90)90153-4.
- Naert I, Quirynen M, van Steenberghe D, Darius P. A six-year prosthodontic study of 509 consecutively inserted implants for the treatment of partial edentulism. J Prosthet Dent. 1992;67(2):236– 245. doi: 10.1016/0022-3913(92)90461-i. PMID: 1538334.
- Lin G, Ye S, Liu F, He F. A retrospective study of 30,959 implants: risk factors associated with early and late implant loss. J Clin Periodontol. 2018;45(6):733-43. doi: 10.1111/jcpe.12898. Epub 2018 May 10. PMID: 29608788.
- Moy PK, Medina D, Shetty V, Aghaloo TL. Dental implant failure rates and associated risk factors. Int J Oral Maxillofac Implants. 2005 Jul-Aug;20(4):569-77. PMID: 16161741.
- McDermott NE, Chuang SK, Woo VV, Dodson TB. Complications of dental implants: identification, frequency, and associated risk factors. Int J Oral Maxillofac Implants. 2003 Nov-Dec;18(6):848-55. PMID: 14696660.
- Neves J, de Araújo Nobre M, Oliveira P, Martins Dos Santos J, Malo P. Risk factors for implant failure and peri-implant pathology in systemic compromised patients. J Prosthodont. 2018 Jun;27(5):409-15. doi: 10.1111/jopr.12508. Epub 2016 Jun 27. PMID: 27348845.
- Chen H, Liu N, Xu X, Qu X, Lu E. Smoking, radiotherapy, diabetes and osteoporosis as risk factors for dental implant failure: a meta-analysis. PLoS One. 2013 Aug 5;8(8):e71955. doi: 10.1371/journal.pone.0071955. PMID: 23940794.

Prof. Emerson Nakao
Mestre e Especialista em Prótese Dentária e professor da FFO-Fundecto, fundação conveniada à Faculdade de Odontologia da Universidade de São Paulo (FOUSP)

Prof. Dr. Rodolfo Francisco Haltenhoff Melani
Professor titular do Departamento de Odontologia Social e responsável pela área de Odontologia Legal do Programa de Pós-Graduação em Ciências Odontológicas, ambos na FOUSP
