

Terapia de fotobiomodulação
O laser no cuidado de pacientes com disfunção temporomandibular
Patricia Moreira de Freitas
Fernando Rodrigues de Carvalho
Caroline Maria Gomes Dantas
Carolina Lapaz Vivan
Frente à emergência da Covid-19, doença até meados de 2019 sem precedentes registrados e com graves repercussões para a saúde pública, decidiu-se que o melhor meio de proteção da população seria pelo isolamento social. Até que medidas eficientes de tratamento e prevenção estejam disponíveis para o manejo desse quadro, recomenda-se a suspensão de eventos sociais e eletivos. Com isso, a economia mundial passou por um ano de incertezas, a saúde financeira da população ruiu frente à drástica baixa nos índices de consumo e à alta nas taxas de desemprego. A saúde social e psicológica da população, como era de se esperar, está comprometida, o que afeta diretamente a qualidade de vida de todos. Neste contexto, doenças com etiologia biopsicossocial, como a disfunção temporomandibular, vêm ganhando destaque, com incidência crescente.
A disfunção temporomandibular, também conhecida pelo seu acrônimo DTM, configura um grupo de patologias que compromete o equilíbrio entre os músculos mastigatórios, a articulação temporomandibular (ATM) e estruturas relacionadas. Está entre as principais queixas de dores relacionadas à região orofacial e representa um problema relevante em saúde pública. A dor, um dos principais sintomas dessa disfunção, perturba o sono e modifica o humor e o comportamento, além trazer dificuldades para o desempenho de atividades da vida diária.
Por sua etiologia multifatorial e complexa, o manejo adequado da DTM por vezes requer tratamento multidisciplinar. É estimado que aproximadamente 70% dos casos de DTM podem ser solucionados por meio de intervenções conservadoras, sem a necessidade de medidas invasivas como terapias oclusais irreversíveis ou cirurgias. Todavia, a escolha terapêutica para o manejo da DTM ainda é bastante discutida e não há um protocolo único consagrado pela literatura. Entre as alternativas não invasivas disponíveis atualmente está a terapia de fotobiomodulação (TFBM).
A TFBM apresenta-se como uma alternativa terapêutica promissora no manejo da sintomatologia da DTM, por se tratar de uma modalidade de alta aceitação pelos pacientes, sem efeitos colaterais e de baixa complexidade para o profissional. Conduzida isoladamente ou em associação com outras terapias, frequentemente promove alívio imediato da dor e recuperação da amplitude de movimentos mandibulares – o que viabilizaria intervenções na cavidade oral de pacientes com limitações funcionais durante o atendimento clínico, por exemplo.
O termo fotobiomodulação traduz-se por terapias que utilizam formas não ionizantes de luz, que, ao desencadear cascatas de eventos celulares, conferem analgesia, modulação da inflamação e estímulo à regeneração dos tecidos. Entre as fontes de luz mais comumente utilizadas para TFBM estão os equipamentos de LED e laser, usualmente emitindo na faixa do vermelho visível e infravermelho próximo e sem produção de calor na superfície irradiada.
De maneira geral, a resposta biológica ocasionada pela terapia de fotobiomodulação acontece quando cromóforos endógenos absorvem a luz e induzem eventos fotofísicos e fotoquímicos no tecido irradiado. Como efeitos primários, que ocorrem no local da absorção da luz, estudos relatam o aumento de adenosina trifosfato (ATP), adenosina monofosfato cíclico (AMPc), óxido nítrico (NO) e cálcio (Ca2+) – moléculas sinalizadoras de vias relacionadas à proliferação e migração celular, produção de proteínas e diferenciação de células. A proliferação de fibroblastos e o aumento na produção de colágeno, por exemplo, aceleram a regeneração tecidual e trazem grande benefício para pacientes com lesões musculares ou articulares em estágio agudo.
Com relação ao controle do processo inflamatório, a TFBM modula a produção de prostaglandina E2 (PGE2), cicloxigenase 2, fator de necrose tumoral alfa (TNF-α) e interleucina 1 beta (IL-1β), favorecendo o reparo e o controle dos sintomas inflamatórios. A resolução da inflamação também se deve ao estímulo ao sistema linfático, com drenagem de catabólitos e do edema no local da lesão.
A analgesia é alcançada não apenas com a redução da inflamação, mas, por vezes, por ação direta na luz no limiar de excitação do terminal nervoso e estímulo à liberação de neurotransmissores, como serotonina e β-endorfina. A literatura também descreve efeitos de indução de relaxamento muscular e inativação de pontos-gatilho após a irradiação.
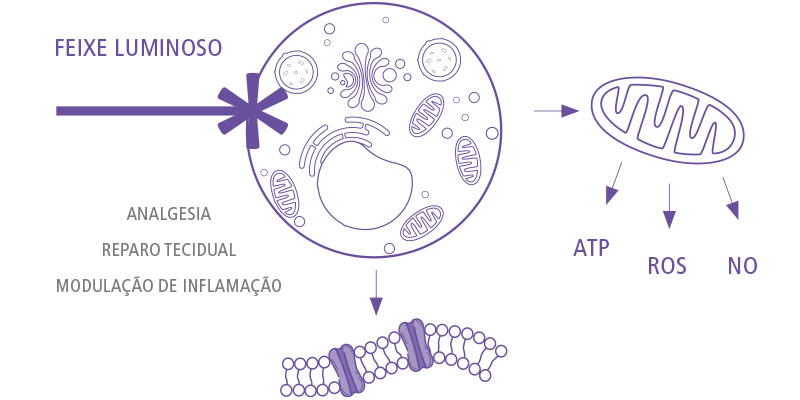
Fig. 1: Esquema adaptado de Freitas e Hamblin, 2015, representativo das reações teciduais da terapia de fotobiomodulação.
A literatura científica de pesquisas básicas e clínicas em TFBM para DTM é vasta, mas ainda se busca consenso em relação aos parâmetros ideais de irradiação. A dificuldade de obtenção de um protocolo-padrão para tratamento da DTM pode ser explicada por se tratar de uma patologia complexa e multifatorial. Além do mais, muitos artigos científicos apresentam protocolos diversificados em relação ao comprimento de onda utilizado, à energia aplicada em cada ponto de irradiação, aos pontos de irradiação adotados, à frequência das sessões clínicas e ao tempo total de tratamento. Considera-se, portanto, fundamental que o profissional se capacite para a identificação do correto diagnóstico e a escolha de protocolos terapêuticos individualizados.
O protocolo clínico de atendimento aos pacientes com DTM visa, inicialmente, aliviar a dor, para que estes possam retornar às suas atividades diárias com qualidade de vida. Em geral, a literatura reporta o uso da TFBM com laser de baixa potência emitindo na faixa do espectro do infravermelho, em pontos que abrangem o músculo temporal, o músculo masseter, o músculo pterigóideo medial e a região articular.
A avaliação do efeito da aplicação da TFBM é feita através da observação da diminuição da dor e/ou desconforto à palpação nos músculos e em pontos que, previamente ao início da terapia, se mostravam dolorosos. Além disso, há diminuição da dor e/ou do desconforto durante os movimentos mandibulares de abertura, fechamento e lateralidade, bem como melhora da amplitude de movimentos mandibulares de abertura, fechamento e lateralidade.
Ainda que a fisiopatologia da DTM não tenha sido completamente esclarecida, a busca por modalidades terapêuticas conservadoras para o alívio de seus sintomas vem sendo o maior foco das pesquisas nesse campo. A TFBM, por sua capacidade de promover alívio da dor em quadros álgicos e recuperação da mobilidade mandibular, favorece o restabelecimento de funções básicas do sistema estomatognático e contribui para que o indivíduo retome suas atividades diárias com qualidade de vida. Assim, a TFBM tem se destacado como uma opção terapêutica cada vez mais popular entre profissionais de saúde que recebem pacientes com desordens musculoesqueléticas, atendendo não apenas às recomendações da comunidade científica, mas também aos anseios dos pacientes acometidos por essa condição.
REFERÊNCIAS
1. De Leeuw R, Klasser GD. Orofacial pain: guidelines for assessment, diagnosis, and management. 6ª ed. Chicago: Quintessence Publishing; 2018.
2. Xu GZ, Jia J, Jin L, Li JH, Wang ZY, Cao DY. Low-level laser therapy for temporomandibular disorders: a systematic review with meta-analysis. Pain Res Manag. 2018 May 10;2018:4230583. doi: 10.1155/2018/4230583.
3. Carvalho FR, Barros RQ, Gonçalves AS, Freitas PM. Photobiomodulation therapy on the palliative care of temporomandibular disorder and orofacial/cervical skull pain: study protocol for a randomized controlled clinical trial. Trials. 2019;20(1):200. doi: 10.1186/s13063-019-3294-7.
4. Dantas CMG, Vivan CL, de Fantini SM, et al. The influence of educational measures and low-level laser phototherapy on temporomandibular disorders: Study protocol clinical trial (SPIRIT Compliant). Medicine (Baltimore). 2020;99(10):e19005. doi: 10.1097/MD.0000000000019005.
5. Bassim N, et al. La stratification aux résines composites. JODQ. 2012;49(4):6-15.
6. de Freitas LF, Hamblin MR. Proposed mechanisms of photobiomodulation or low-level light therapy. IEEE J Sel Top Quantum Electron. 2016;22(3):7000417. doi: 10.1109/JSTQE.2016.2561201.
7. Panhoca VH, Lizarelli RFZ, Nunez SC, Pizzo RCA, et al. Comparative clinical study of light analgesic effect on temporomandibular disorder (TMD) using red and infrared LED therapy. Lasers Med Sci. 2015;30(2):815-22. doi: 10.1007/s10103-013-1444-9.
8. Almeida-Leite CM, Stuginski-Barbosa J, Conti PCR. How psychosocial and economic impacts of COVID-19 pandemic can interfere on bruxism and temporomandibular disorders? J Appl Oral Sci. 2020;28:e20200263. doi: 10.1590/1678-7757-2020-0263.
